Vergoedbare zelfzorg: € 37,5 miljoen
11 juni 2009, Pharmaceutisch Weekblad, Jaargang 144 Nr 24
Geneesmiddelen zijn qua verkrijgbaarheid onderverdeeld in geneesmiddelen die uitsluitend op recept zijn te verkrijgen (UR) en zelfzorggeneesmiddelen. UR-geneesmiddelen mogen uitsluitend op recept worden verstrekt door een apotheekhoudende. Een geneesmiddel krijgt de UR-status toegekend op basis van criteria die in Europees verband zijn bepaald. Als een geneesmiddel geen UR-status heeft, is het een zelfzorggeneesmiddel. In Nederland is het College ter Beoordeling van Geneesmiddelen verantwoordelijk voor onderverdeling van zelfzorggeneesmiddelen, in drie groepen. De groepen zijn: geneesmiddelen die uitsluitend in de apotheek mogen worden verstrekt (UA), geneesmiddelen die via algemene verkoop verkrijgbaar zijn (AV) en de restgroep die uitsluitend bij apotheek en drogist mogen worden verkocht (UAD). Voorbeelden van zelfzorggeneesmiddelen die uitsluitend via de apotheek mogen worden verstrekt zijn orlistat (bij overgewicht), domperidon (bij misselijkheid) en dextromethorfan (bij hoest).
Voorbeelden van zelfzorggeneesmiddelen in de algemene verkoop zijn nicotinepleisters en -kauwgom, geneesmiddelen met para cetamol en sommige maagzuurremmers in lagere doseringen. Het gaat daarbij doorgaans om verpakkingen van kleine hoeveelheden.
Geen vergoeding, tenzij
Al sinds de jaren tachtig van de vorige eeuw is de vergoeding van zelfzorggeneesmiddelen aan banden gelegd. Maatregelen volgden elkaar op tot de overheid besloot per 1 januari 2004 een einde te maken aan alle vergoedingen van geneesmiddelen met een zelfzorgstatus. Dat was althans de bedoeling van de maatregel, maar nog in datzelfde jaar kwam de overheid op de maatregel terug. Het besluit pakte voor mensen die voor chronisch gebruik waren aangewezen op zelfzorggeneesmiddelen, dermate ongunstig uit, dat sindsdien voor vijf groepen zelfzorggeneesmiddelen vergoeding onder voorwaarden weer mogelijk is. Die voorwaarden zijn dat de patiënt langdurig, minimaal zes maanden, op het gebruik van zo’n middel is aangewezen en dat een arts het geneesmiddel voorschrijft voor een chronische aandoening.
Bijlage 2
Zelfzorggeneesmiddelen die voor vergoeding in aanmerking komen, zijn opgenomen in bijlage 2 van de Regeling zorgverzekering. Het gaat om laxantia, kalktabletten, middelen bij allergie (antihistaminica), middelen tegen diarree en maagontledigingsmiddelen (bij misselijkheid). Per 1 mei 2009 zijn hieraan kunsttranen ter voorkoming van uitdroging van de ogen toegevoegd. Ook het zelfzorgmiddel acetylcysteïne komt onder specifieke voorwaarden voor vergoeding in aanmerking voor patiënten met chronisch obstructief longlijden. Begin dit jaar adviseerde het College voor Zorgverzekeringen de minister echter alle vergoeding van acetylcysteïne als zelfzorgmiddel te staken. Van de zelfzorgmiddelen met een vergoedingstatus zijn in 2008 laxantia het vaakst – anderhalf miljoen keer – verstrekt, met de grootste omzet € 18,5 miljoen. Het minst vaak (60.000 keer) en met de laagste uitgaven (€ 1,3 miljoen) zijn kalktabletten met zelfzorgstatus verstrekt.
Voor de volledigheid moet worden opgemerkt dat er ook geneesmiddelen met een UR-status zijn die worden gebruikt bij de hier genoemde toepassingen. Vooral bij kalkmiddelen (1,4 miljoen) en antihistaminica (2,7 miljoen) ligt het aantal verstrekkingen van UR-geneesmiddelen een veelvoud hoger dan van de middelen met zelfzorgstatus.
Trend
Nadat in 2005 weer zelfzorgmiddelen in het basispakket zijn opgenomen, is het totale aantal verstrekkingen van zelfzorgmiddelen met vergoedingstatus jaarlijks met gemiddeld 8,5% toegenomen van 2,6 miljoen in 2005 tot 3,4 miljoen in 2008. De daarmee gepaard gaande uitgaven bedroegen € 31 miljoen in 2005 en € 37,5 miljoen in 2008: een gemiddelde jaarlijkse stijging van 6,8%.
tabel 1: Verstrekkingen en uitgaven aan zelfzorgmiddelen met vergoedingstatus door Nederlandse apotheken in 2008
| Verstrekkingen (x duizend) | Uitgaven (x miljoen €) | |
|---|---|---|
| Laxantia | 1.500 | 18,5 |
| Acetylcysteïne | 550 | 8,5 |
| Antihistaminica | 500 | 4,0 |
| Maagontledigingsmiddelen | 430 | 3,9 |
| Diarreemiddelen | 360 | 1,6 |
| Kalktabletten | 60 | 1,3 |
De SFK beschikt pas sinds medio 2008 over gegevens waaruit op te maken is of declaratie van geneesmiddelen bij de zorgverzekeraar heeft plaatsgevonden. Daarvan is bij het opstellen van de tabel nog geen gebruik gemaakt. Daardoor bevatten de cijfers ook de verstrekkingen die mogelijk niet aan de voorwaarden voor vergoeding voldoen. De uitgaven zijn gebaseerd op de adviesverkoopprijzen ex BTW. In contracten met apothekers kunnen zorgverzekeraars andere vergoedingsbedragen overeenkomen.
figuur 1: Ontwikkeling verstrekkingen en uitgaven aan zelfzorgmiddelen met vergoedingstatus sinds 2004
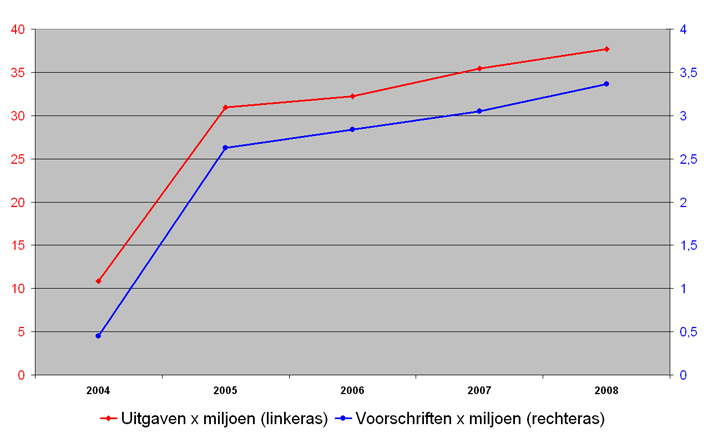
De cijfers over 2004 hebben uitsluitend betrekking op acetylcysteïne. Acetylcysteïne was het enige zelfzorgmiddel dat in 2004 op bijlage 2 van de Regeling zorgverzekering was opgenomen.
Bron: Stichting Farmaceutische Kengetallen
Dit is een publicatie van de Stichting Farmaceutische Kengetallen.
Overname van tekst, gegevens, tabellen of grafieken is toegestaan mits
onder volledige bronvermelding.